गर्भकालीन मधुमेह
| Gestational diabetes वर्गीकरण एवं बाह्य साधन | |
 | |
|---|---|
| Universal blue circle symbol for diabetes.[1] | |
| आईसीडी-१० | O24. |
| आईसीडी-९ | 648.8 |
| मेडलाइन प्लस | 000896 |
| एम.ईएसएच | D016640 |
गर्भकालीन मधुमेह (या गर्भकालीन मधुमेह मेलिटस, जीडीएम (GDM)) एक ऐसी स्थिति होती है जिसमें ऐसी महिलाओं में, जिनमें पहले से मधुमेह का निदान न हुआ हो, गर्भावस्था के समय रक्त में शर्करा के उच्च स्तर पाए जाते हैं।
गर्भकालीन मधुमेह के साधारणतः बहुत कम लक्षण होते हैं और इसका निदान अधिकतर गर्भावस्था में जांच के समय किया जाता है। रोग की पहचान के लिए किए जाने वाले परीक्षणों से रक्त के नमूनों में ग्लूकोज़ के अनुपयुक्त उच्च स्तर का पता चलता है। गर्भकालीन मधुमेह अध्ययनाधीन आबादी के अनुसार सभी सगर्भताओं के 3-10% को प्रभावित करती है।[2] इसका कोई विशेष कारण नहीं पाया गया है, लेकिन यह माना जाता है कि गर्भावस्था में उत्पन्न हारमोन स्त्री की इंसुलिन के प्रति प्रतिरोधकता को बढ़ा देते हैं, जिससे ग्लूकोज़-सह्यता में कमी हो जाती है।
गर्भकालीन मधुमेह से ग्रस्त स्त्रियों के गर्भ से जन्म लेने वाले शिशुओं में अनेक समस्याएं, जैसे - गर्भकालीन आयु की तुलना में अधिक आकार का होना (जिससे प्रसव के समय कठिनाई हो सकती है), अल्प रक्त शर्करा और पीलिया होने का जोखिम बढ़ जाता है। गर्भकालीन मधुमेह का उपचार संभव है और पर्याप्त रूप से ग्लूकोज़ स्तर पर नियंत्रण प्राप्त करने वाली स्त्रियां इन जोखिमों को प्रभावी रूप से कम कर सकती हैं।
गर्भकालीन मधुमेह से ग्रस्त स्त्रियों को गर्भावस्था के बाद टाइप 2 मधुमेह मेलिटस (या, बहुत विरल रूप से, सुषुप्त स्वक्षम मधुमेह या टाइप 1) होने का अधिक जोखिम होता है, जबकि उनकी संतान को बाल्यकाल का मोटापा औऱ आगे चलकर टाइप 2 मधुमेह होने की संभावना होती है। अधिकतर रोगियों का इलाज केवल आहार में परिवर्तन और मध्यम व्यायाम द्वारा किया जाता है किंतु कुछ लोगों को इंसुलिन समेत मधुमेह-निरोधी दवाएं लेनी पड़ती हैं।
वर्गीकरण
गर्भकालीन मधुमेह को "गर्भावस्था में किसी भी तरह की ग्लूकोज़ असह्यता की शुरूआत या प्रथम पहचान" के रूप में परिभाषित किया जाता है।[3] यह परिभाषा इस संभावना को ध्यान में रखती है कि रोगियों में मधुमेह पहले से हो पर इसका निदान न हुआ हो, या गर्भावस्था में मधुमेह मेलिटस उत्पन्न हुई हो. निदान का इस बात से कोई संबंध नहीं है कि गर्भ की समाप्ति के बाद लक्षण कम होते हैं या नहीं.[4]
प्रसवकालीन परिणामों के मधुमेह के प्रकारों के प्रभाव पर किए जाने वाले शोध का मार्ग प्रशस्त करने वाले प्रिसिला व्हाइट[5] के नाम पर आधारित का प्रयोग ज्यादातर माता एवं भ्रूण के जोखिम का अनुमान लगाने के लिये किया जाता है। यह गर्भकालीन मधुमेह (टाइप ए) और गर्भाधान के पहले से मौजूद मधुमेह (सगर्भपूर्व मधुमेह) के बीच अंतर स्थापित करता है। इन दोनो समूहों को उनसे संबंधित जोखिम और उपचार के अनुसार आगे उपविभाजित किया गया है।[6]
गर्भकालीन मधुमेह (गर्भावस्था में उत्पन्न मधुमेह) के 2 उपप्रकार हैं:
- टाइप ए1 (Type A1): असामान्य मौखिक ग्लूकोज़ सह्यता परीक्षण (ओजीटीटी (OGTT)) लेकिन भूखे रहने और भोजन के 2 घंटे बाद सामान्य रक्त ग्लूकोज़ स्तर होना; इसमें आहार का संशोधन ग्लूकोज़ स्तर को नियंत्रित करने के लिये पर्याप्त है।
- टाइप ए2 (Type A2): असामान्य ओजीटीटी (OGTT) और भूखे रहने और/या भोजन के बाद असामान्य ग्लूकोज़ स्तर-इंसुलिन या अन्य दवाओं के द्वारा अतिरिक्त उपचार की आवश्यकता होती है।
गर्भाधान के पहले से मौजूद मधुमेह के दूसरे समूह को भी विभिन्न उपप्रकारों में विभाजित किया गया है।
जोखिम घटक
गर्भकालीन मधुमेह के विकसित होने के पारंपरिक जोखिम कारक निम्न हैं:[7]
- गर्भकालीन मधुमेह या पूर्वमधुमेह, ग्लूकोज़ असह्यता, या भूखे रहने पर रक्तशर्करा की अधिकता का पहले कभी किया गया निदान
- किसी प्रथम दर्जे के संबंधी में टाइप 2 मधुमेह का पारिवारिक इतिहास
- माता की उम्र - स्त्री की उम्र के बढ़ने के साथ उसका जोखिम घटक भी बढ़ता है (विशेषकर 35 वर्ष से अधिक की स्त्रियों के लिये)
- नस्लीय पृष्ठभूमि - (अफ्रीकी-अमेरिकी, अफ्रीकी-कैरिबियाई, मूल अमेरिकी, हिस्पैनिक, प्रशांत द्वीपनिवासी और दक्षिण एशियाई मूल के लोगों में उच्चतर जोखिम कारक होते हैं)
- अधिक वजन, मोटापा या अत्यधिक मोटापा जोखिम को क्रमशः 2.1, 3.6 और 8.6 के कारक के द्वारा बढ़ा देता है।[8]
- कोई पूर्व गर्भाधान, जिसमें बच्चे का जन्मभार उच्च रहा हो (>90वां सेंटाइल, या >4000 ग्राम (8 पौंड12.8 औंस))
- पिछली असफल प्रसूति का इतिहास
इसके अतिरिक्त, आंकड़े यह दर्शाते हैं कि धूम्रपानकर्ताओं में जीडीएम (GDM) का जोखिम दोगुना होता है।[9] बहुपुटिक अंडाशय रोगसमूह भी एक जोखिम घटक है,[7] हालांकि इससे संबंधित प्रमाण विवादास्पद हैं।[10] कुछ अध्ययनों में और विवादास्पद जोखिम घटकों, जैसे छोटे कद, पर ध्यान दिया गया है।[11]
जीडीएम (GDM) से ग्रस्त लगभग 40-60% स्त्रियों में कोई प्रत्यक्ष जोखिम घटक नहीं पाया जाता है, इसलिये कई लोग सभी स्त्रियों की जांच की सलाह देते हैं।[12] गर्भकालीन मधुमेह से ग्रस्त स्त्रियों में कोई लक्षण नहीं होते हैं (व्यापक जांच की एक और वजह), लेकिन कुछ स्त्रियों में अधिक प्यास, अधिक पेशाब होना, थकान, मतली और उल्टी, मूत्राशय का संक्रमण, फफूंदी का संक्रमण और धुंधली दृष्टि आदि देखे जा सकते हैं।
विकारीशरीरक्रिया

गर्भकालीन मधुमेह की निश्चित क्रियाविधि की जानकारी ज्ञात नहीं है। जीडीएम (GDM) का विशेष चिन्ह इंसुलिन के प्रति बढ़ी हुई प्रतिरोधकता है। ऐसा अनुमान है कि गर्भाधान के हारमोन और अन्य घटक इंसुलिन के इंसुलिन ग्राहक से बंधन की क्रिया में हस्तक्षेप करते हैं। यह हस्तक्षेप संभवतः इंसुलिन ग्राहक के पीछे के कोशिका संकेतक मार्ग के स्तर पर होता है।[13]. चूंकि इंसुलिन अधिकांश कोशिकाओँ में ग्लूकोज़ के प्रवेश को बढ़ावा देता है, इंसुलिन-प्रतिरोध ग्लूकोज़ को उचित रूप से कोशिकाओं में प्रवेश करने से रोकता है। इसके परिणामस्वरूप ग्लूकोज़ रक्तप्रवाह में ही रह जाता है जिससे उसमें ग्लूकोज़ के स्तर बढ़ जाते हैं। इस प्रतिरोध से निपटने के लिये और इंसुलिन की जरूरत पड़ती है – सामान्य गर्भवस्था की अपेक्षा 1.5-2.5 गुना और अधिक इंसुलिन उत्पन्न होता है।[13]
इंसुलिन प्रतिरोध गर्भावस्था के दूसरे त्रैमास में होने वाली सामान्य क्रिया है, जो उसके बाद टाइप 2 मधुमेह से ग्रस्त अगर्भवती रोगियों के स्तरों तक बढ़ जाती है। ऐसा समझा जाता है कि यह प्रक्रिया विकसित हो रहे भ्रूण के लिये ग्लूकोज़ की आपूर्ति निश्चित करती है। जीडीएम (GDM) से ग्रस्त स्त्रियों में एक इंसुलिन प्रतिरोध होता है, जिसकी पूर्ति वे अग्न्याशय की β-कोशिकाओं के बढ़े हुए उत्पादन के द्वारा नहीं कर सकतीं. अपरा के हारमोन और कुछ हद तक गर्भावस्था में बढ़े हुए वसा संग्रह इंसुलिन प्रतिरोध में मध्यस्थता करते हैं। कॉर्टीसॉल और प्रोजेस्टेरॉन मुख्य अपराधी होते हैं, पर मानवीय अपरा लैक्टोजेन, प्रोलैक्टिन और एस्ट्रेडियॉल भी इसमें भाग लेते हैं।[13]
यह स्पष्ट नहीं है कि क्यों कुछ रोगी उनकी इंसुलिन की जरूरतों को संतुलित करने में असमर्थ होते हैं, जिससे उनमें जीडीएम (GDM) का विकास हो जाता है, इसकी टाइप 2 मधुमेह की तरह ही विभिन्न व्याख्याएं की गई हैं – स्वक्षमता, एकल जीन उत्परिवर्तन, मोटापा और अन्य क्रियाएं.[14]
ग्लूकोज़ के (जीएलयूटी3 (GLUT3) वाहकों द्वारा सुगमित प्रसार द्वारा) अपरा में प्रवेश करने के कारण भ्रूण को उच्च ग्लूकोज़ स्तरों का सामना करना पड़ता है। इससे भ्रूण के इंसुलिन स्तर बढ़ जाते हैं (इंसुलिन स्वतः अपरा के पार नहीं जा सकता है). इंसुलिन के विकास-उत्तेजक प्रभावों के कारण अत्यधिक विकास और एक बड़े शरीर की उत्पत्ति हो सकती है (विराटकायता). जन्म के बाद, उच्च ग्लूकोज़ वातावरण गायब हो जाता है, जिससे उन नवजात शिशुओं में इंसुलिन का अधिक उत्पादन होता जाता है और रक्त में ग्लूकोज़ के स्तर कम होने की स्थिति (अल्परक्तशर्करा) उत्पन्न हो सकती है।[15]
जांच
| Condition | 2 hour glucose | Fasting glucose |
|---|---|---|
| mmol/l(mg/dl) | mmol/l(mg/dl) | |
| Normal | <7.8 (<140) | <6.1 (<110) |
| Impaired fasting glycaemia | <7.8 (<140) | ≥ 6.1(≥110) & <7.0(<126) |
| Impaired glucose tolerance | ≥7.8 (≥140) | <7.0 (<126) |
| Diabetes mellitus | ≥11.1 (≥200) | ≥7.0 (≥126) |
परिभाषित परिस्थितियों में प्लाज्मा या सीरम में ग्लूकोज़ के उच्च स्तरों का पता लगाने के लिये कई जांच और निदानकारक परीक्षणों का प्रयोग किया जाता रहा है। इसकी एक विधि एक चरणबद्ध पद्धति है जिसके तहत जांच परीक्षण के से संदिग्ध परिणाम प्राप्त होने के बाद नैदानिक परीक्षण किया जाता है। इसके बदले में उच्च-जोखिम वाले रोगियों (उदाहरणस्वरूप बहुपुटिक अंडाशय रोगसमूह या एकैंथोसिस निग्रिकाँस से ग्रस्त रोगी) में प्रथम प्रसूतिपूर्व निरीक्षण के समय प्रत्यक्ष रूप से एक अधिक जटिल नैदानिक परीक्षण किया जा सकता है।[15]
गैर-चुनौतीपूर्ण रक्त ग्लूकोज़ परीक्षण
|
| स्क्रीनिंग ग्लूकोज़ चैलेंज परीक्षण |
| मौखिक ग्लूकोज़ सह्यता परीक्षण (ओजीटीटी (OGTT)) |
गैर चुनौतीपूर्ण रक्त ग्लूकोज़ परीक्षणों में रोगी को ग्लूकोज़ के घोल से चुनौती दिये बिना रक्त के नमूमों में ग्लूकोज़ के स्तरों को मापा जाता है। ग्लूकोज़ के स्तरों का निर्धारण निराहार, भोजन के 2 घंटे बाद या किसी भी समय किया जाता है। इसके विपरीत, चुनौती परीक्षणों में ग्लूकोज़ का घोल पिला कर रक्त में ग्लूकोज़ की मात्रा मापी जाता है – मधुमेह में यह मात्रा उच्च होती है। ग्लूकोज़ का घोल बहुत मीठा होता है जो कुछ स्त्रियों को पसंद नहीं आता–इसलिये कभी-कभी कृत्रिम स्वाद मिलाए जाते हैं। कुछ स्त्रियों को, खास तौर पर उच्च ग्लूकोज़ स्तर होने पर, मतली का अनुभव हो सकता है।[17][18]
मार्ग
सबसे उपयुक्त जांच और निदान के तरीकों के विषय में, जनता के जोखिमों में भिन्नता, खर्चीलेपन और बड़े राष्ट्रीय जांच कार्यक्रमों के लिये आधारभूत प्रमाणों की कमी के कारण विचारों की भिन्नता है।[19] सबसे विस्तृत व्यवस्था में पहली बार की मुलाकात में रैंडम रक्त ग्लूकोज़ परीक्षण, 24-28 सप्ताह के गर्भकाल में स्क्रीनिंग ग्लूकोज़ चुनौती परीक्षण और फिर यदि सभी परीक्षण सामान्य सीमा के बाहर होने पर ओजीटीटी (OGTT) का समावेश किया जाता है। अधिक संदेह होने पर इससे पहले भी जांच की जा सकती है।[4]
संयुक्त राज्य अमेरिका में अधिकतर प्रसूतितज्ञ स्क्रीनिंग ग्लूकोज़ सह्यता परीक्षण के साथ सार्वभौमिक स्क्रीनिंग को प्राथमिकता देते हैं।[20] युनाइटेड किंगडम में प्रसूति इकाइयां अकसर जोखिम घटकों और रैंडम रक्त ग्लूकोज़ परीक्षण पर भरोसा करती हैं।[15][21] अमेरिकन डायबिटीज़ एसोसिएशन (The American Diabetes Association) और सोसाइटी ऑफ ऑब्स्टेट्रिशियन्स एण्ड गायनेकॉलॉजिस्ट्स ऑफ कनाडा (Society of Obstetricians and Gynaecologists of Canada) रोगी के कम जोखिम (अर्थात् स्त्री की उम्र 25 वर्ष से कम हो और उसका बॉडी मास इंडेक्स 27 से कम हो तथा कोई व्यक्तिगत, जातीय या पारिवारिक जोखिम घटक न हों)[4][19] के होने को छोड़कर नियमित जांच की सिफारिश करते हैं। द कैनेडियन डायबिटीज़ एसोसिएशन (The Canadian Diabetes Association) और अमेरिकन कॉलेज ऑफ ऑब्स्टेट्रिशियन्स एण्ड गायनेकॉलॉजिस्ट्स सार्वभौमिक स्क्रीनिंग की सिफारिश करते हैं।[22][23] यू.एस. प्रिवेंटिव सर्विसेज़ टास्क फोर्स ने पाया है कि नियमित स्क्रीनिंग के पक्ष या विपक्ष में अपर्याप्त प्रमाण उपलब्ध हैं।[24]
गैर-चुनौतीपूर्ण रक्त ग्लूकोज़ परीक्षण
जब भूखे रहने के बाद प्लाज्मा ग्लूकोज़ स्तर 126 मिग्रा/डीएल (7.0 मिलीमॉल/ली) से अधिक हो, या किसी भी अवसर पर 200 मिग्रा/डीएल (11.1मिलीमॉल/ली) से अधिक हो और अगले दिन इसकी पुष्टि हो जाए तो जीडीएम (GDM) का निदान हो जाता है और आगे किसी जांच की आवश्यकता नहीं होती.[4] ये परीक्षण पहली प्रसूतिपूर्व निरीक्षण के समय किये जाते हैं। ये रोगी के लिये सुखद और सस्ते होते हैं, लेकिन मध्यम संवेदनशीलता, कम विशिष्टता और उच्च मिथ्या सकारात्मक दर के कारण अन्य परीक्षणों की अपेक्षा कम उपयोगी होते हैं।[25][26][27]
स्क्रीनिंग ग्लूकोज़ चुनौती परीक्षण
स्क्रीनिंग ग्लूकोज़ चुनौती परीक्षण (जिसे कभी-कभी ओ'सुलिवान परीक्षण भी कहते हैं) 24-28 सप्ताहों में किया जाता है और इसे मौखिक ग्लूकोज़ सह्यता परीक्षण (ओजीटीटी (OGTT)) का सरलीकृत रूप माना जा सकता है। इसमें 50 ग्राम ग्लूकोज़ का घोल पीने के 1 घंटे बाद रक्त स्तरों की जांच की जाती है।[28]
यदि 140 मिग्रा/डीएल (7.8 मिलीमॉल/ली) की सीमा निर्धारित की जाए, तो जीडीएम (GDM) से ग्रस्त 80% स्त्रियों का निदान हो सकता है।[4] यदि यह सीमा घटा कर 130 मिग्रा/डीएल कर दी जाए तो जीडीएम (GDM) के 90% मामलों का निदान हो सकता है, लेकिन इस स्थिति में अधिक स्त्रियों को अनावश्यक रूप से ओजीटीटी (OGTT) करना पड़ेगा.
मौखिक ग्लूकोज़ सह्यता परीक्षण
ओजीटीटी (OGTT) रात भर 8 से 14 घंटों तक भूखा रहने के बाद सुबह किया जाना चाहिये. पिछले तीन दिनों में रोगी को अनियंत्रित आहार (कम से कम 150 ग्राम कार्बोहाइड्रेट प्रतिदिन) और असीमित शारीरिक गतिविधि करनी चाहिये. उसे जांच के दौरान बैठे रहना चाहिये और धूम्रपान नहीं करना चाहिये.
इस परीक्षण में ग्लूकोज़ युक्त घोल पिलाने के बाद शुरू में और फिर निश्चित अंतरालों पर ग्लूकोज़ को स्तर मापे जाते हैं।
अधिकतर नैशनल डायबिटीज़ डाटा ग्रुप (एनडीडीजी (NDDG)) के निदान मापदंडों का प्रयोग किया जाता रहा है, लेकिन कुछ केंद्र कारपेंटर और कूस्टन मापदंडों पर विश्वास करते हैं, जिसमें सामान्य की सीमा कम रखी गई है। एनडीडीजी (NDDG) मापदंडों की तुलना में कारपेंटर और कूस्टन मापदंडों द्वारा अधिक खर्च पर और बिना बेहतर प्रसूतिपश्चात् परिणामों के प्रमाण के, 54 प्रतिशत अधिक गर्भवती स्त्रियों में गर्भकालीन मधुमेह का निदान होता है।[29]
अमेरिकन डायबिटीज़ एसोसिएशन[[]] 100 ग्राम ग्लूकोज़ के ओजीटीटी (OGTT) के समय निम्न आंकड़ों को असामान्य मानता है:
- निराहार रक्त ग्लूकोज़ स्तर ≥95 mg/dl (5.33 mmol/L)
- 1 घंटे का रक्त ग्लूकोज़ स्तर ≥180 mg/dl (10 mmol/L)
- 2 घंटे रक्त ग्लूकोज स्तर 155 मिलीग्राम ≥/डेसीलीटर (8.6 mmol/एल)
- 3 घंटों का रक्त ग्लूकोज़ स्तर ≥140 mg/dl (7.8 mmol/L)
एक वैकल्पिक परीक्षण में 75 ग्लकोज का प्रयोग करके पहले और 1 व 2 घंटों के बाद के रक्त ग्लूकोज़ स्तरों को मापा जाता है तथा समान संदर्भ मानों का प्रयोग किया जाता है। इस परीक्षण द्वारा जोखिम य़ुक्त कम स्त्रियों की पहचान होगी और इस परीक्षण व 3 घंटे के 100 ग्राम ग्लूकोज़ परीक्षण के मध्य केवल हल्की सी सहमति दर है।[30]
गर्भकालीन मधुमेह का पता लगाने के लिए इस्तेमाल किए जाने वाले ग्लूकोज़ के मानों का निर्धारण सबसे पहले ओ'सुलिवान और महान (1964) ने भविष्य में टाइप 2 मधुमेह के विकसित होने के जोखिम पता लगाने के लिए बनाए गए एक पूर्वव्यापी समूह अध्ययन (100 ग्राम ग्लूकोज़ ओजीटीटी (OGTT) का प्रयोग करके) में किया था। इन मानों को पूर्ण रक्त का प्रयोग करके किया गया और इसके सकारात्मक होने के लिये दो परिणामों को इस मान से अधिक आना आवश्यक था।[31] आगे प्राप्त जानकारी से ओ'सुलिवान के मापदंडों में संशोधन किये गए। जब रक्त ग्लूकोज़ के निर्धारण के तरीके पूर्ण रक्त से शिरा के प्लाज्मा नमूनों में बदले तो जीडीएम (GDM) के मापदंड भी बदल गए।
मूत्र ग्लूकोज परीक्षण
जीडीएम (GDM) से ग्रस्त स्त्रियों के मूत्र में उच्च ग्लूकोज़ स्तर (ग्लुकोसूरिया) हो सकते हैं। यद्यपि डिपस्टिक परीक्षण का बड़े पैमाने पर प्रयोग किया जाता है, इसका निष्पादन अच्छा नहीं है और नियमित डिपस्टिक परीक्षण के बंद कर देने पर भी सार्वभौमिक जांच के समय अल्पनिदान नहीं देखा गया है।[32] गर्भावस्था में बढ़ी हुई ग्लॉमेरूलार फिल्ट्रेशन दर के कारण कुछ 50% स्त्रियों के मूत्र में डिपस्टिक परीक्षणों में ग्लूकोज़ पाया जाता है। जीडीएम (GDM) के लिये ग्लुकोसूरिया की संवेदनशीलता पहले 2 त्रैमासिकों में केवल 10% के करीब होती है और सकारात्मक पूर्वानुमान मूल्य लगभग 20% है।[33][34]
प्रबंधन
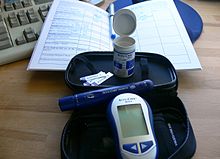
इलाज का उद्देश्य माता और बच्चे में जीडीएम (GDM) के जोखिमों को कम करना है। वैज्ञानिक तथ्यों द्वारा यह दर्शाया जाने लगा है कि ग्लूकोज़ के स्तरों को नियंत्रित करने से भ्रूण की गंभीर जटिलताओं (जैसे विराटकायता) को घटाया व माता के जीवन की गुणवत्ता को बढ़ाया जा सकता है। दुर्भाग्य से, जीडीएम (GDM) के उपचार के साथ ही अधिक शिशुओँ को नवजात शिशु वार्डों में भर्ती तथा अधिक बार प्रसवक्रिया को प्रेरित किया जाने लगा है और न ही सीजेरियन सेक्शन की दरों व प्रसवकालीन मृत्युदर में कोई कमी आई है।[35][36] यह जानकारी अभी हाल की ही है और विवादास्पद है।[37]
प्रसव के 2-4 महीनों बाद दोबारा ओजीटीटी (OGTT) करके यह पुष्टि की जानी चाहिये कि मधुमेह समाप्त हो गया है। इसके बाद टाइप 2 मधुमेह के लिये नियमित जांच की सलाह दी जाती है।[7]
यदि मधुमेह का आहार या जी.आई. आहार, व्यायाम और मौखिक दवाईयां ग्लूकोज़ को स्तरों को नियंत्रित करने में अपर्याप्त हों तो इंसुलिन उपचार की आवश्यकता पड़ सकती है।
विराटकायता के विकास को गर्भवस्था में सोनोग्राफी द्वारा परखा जा सकता है। मृतजन्म के इतिहास वाली व उच्च रक्तचाप से ग्रस्त स्त्रियों का, जो इंसुलिन का प्रयोग कर रही हों, अपरोक्ष मधुमेह की तरह उपचार किया जाता है।[12]
जीवनशैली
गर्भावस्था के पहले सलाह (उदा.निवारक फोलिक एसिड पूरकों के बारे में) और बहुआयामीय उपचार गर्भावस्था के अच्छे परिणामों के लिये महत्वपूर्ण है।[38] अधिकांश स्त्रियां अपने जीडीएम (GDM) को आहार-परिवर्तन और व्यायाम द्वारा नियंत्रित कर सकती हैं। रक्त ग्लूकोज़ स्तरों की स्वयं जांच से उपचार का मार्गदर्शन किया जा सकता है। कुछ स्त्रियों को मधुमेहनिरोधक दवाओं, अधिकतर इंसुलिन-उपचार की आवश्यकता पड़ती है।
किसी भी आहार का गर्भावस्था के लिये पर्याप्त कैलोरियां, आदर्श रूप से सरल कार्बोहाइड्रेटों को छोड़कर, 2000-2500 किलो कैलोरी उपलब्ध करने में सक्षम होना आवश्यक है।[12] आहार के संशोधनों का मुख्य उद्देश्य रक्त में ग्लूकोज़ के शिखरों को न बनने देना है। ऐसा कार्बोहाइड्रेट के सेवन को सारे दिन में भोजन और नाश्ते के बीच फैलाकर और धीमे मुक्त होने वाले कार्बोहाइड्रेट स्रोतों का प्रयोग करके किया जा सकता है–इसे जी.आई.डायट का नाम दिया गया है। चूंकि इंसुलिन असह्यता सबसे ज्यादा सुबह के समय होती है, इसलिये नाश्ते के कार्बोहाइड्रेटों को अधिक नियंत्रित करना चाहिये.[7]
यद्यपि जीडीएम (GDM) के लिये किसी विशिष्ट व्यायाम कार्यक्रम की रचना नहीं की गई है, तो भी मध्यम तीव्र शारीरिक व्यायाम की सलाह दी जाती है।[7][39]
हाथ में पकड़े जाने वाले कैपिलरी ग्लूकोज़ सिस्टम के प्रयोग से स्वतः नियंत्रण किया जा सकता है। इन ग्लूकोमीटरों द्वारा अनुपालन काफी कम हो सकता है।[40] आस्ट्रेलेशियन डायाबिटीज सोसाइटी द्वारा दी गई लक्ष्य श्रेणियां निम्न हैं:[7]
- निराहार कैपिलरी रक्त ग्लूकोज़ स्तर <5.5 mmol/L
- भोजन के 1 घंटे पश्चात् के कैपिलरी ग्लूकोज़ स्तर <8.0 mmol/L
- भोजन के 2 घंटे बाद के रक्त ग्लूकोज़ स्तर <6.7 mmol/L
नियमित रक्त नमूनों का प्रयोग HbA1c स्तरों को निश्चित करने के लिये किया जा सकता है, जिससे लंबे समय की अवधि में ग्लूकोज़ के नियंत्रण के विषय में अंदाजा लगाया जा सकता है।[7]
शोध से स्तनपान द्वारा माता और बच्चे दोनो में मधुमेह और संबंधित जोखिमों में कमी आने की संभावना का पता चला है।[41]
दवाएं
यदि जांच से पता चले कि इन तरीकों से ग्लूकोज़ के स्तरों का अपर्याप्त नियंत्रण हो रहा है, या अत्यधिक भ्रूणविकास जैसी जटिलताओं का पता लगे तो इंसुलिन द्वारा उपचार की जरूरत पड़ सकती है। सबसे आम उपचार विधि में भोजन के पहले तेज काम करने वाले इंसुलिन का प्रयोग किया जाता है जो भोजन के बाद ग्लूकोज़-स्तर की तीव्र बढ़त को निरस्त कर देता है।[7] अत्यधिक इंसुलिन इंजेक्शनों से होने वाले कम रक्त शर्करा स्तरों (अल्परक्तशर्करा) से बचने के लिये सतर्क रहना चाहिये. इंसुलिन उपचार सामान्य या बहुत तंग हो सकता है, अधिक इन्जेक्शनों से बेहतर नियंत्रण हो सकता है लेकिन अधिक य़त्न करना पड़ता है और इस बात पर कोई सहमति नहीं है कि इससे कोई बड़े फायदे होते हैं।[15][42][43]
इस बात का कुछ प्रमाण है कि कुछ मौखिक मधुमेहनिरोधी कारक गर्भावस्था में सुरक्षित हो सकते हैं, या विकसित हो रहे भ्रूण के लिये अपर्याप्त रूप से नियंत्रित मधुमेह की अपेक्षा कम खतरनाक हैं। एक द्वितीय पीढ़ी के सल्फोनिलयूरिया (Sulfonylurea), ग्लाइब्युराइड (Glyburide) को इंसुलिन उपचार के प्रभावशाली विकल्प के रूप में दर्शाया गया है।[44][45] एक अध्ययन में 4% स्त्रियों को रक्त शर्करा लक्ष्य प्राप्त करने के लिये पूरक इंसुलिन की आवश्यकता पड़ी.[45]
मेटफॉर्मिन (Metformin)[[]] के भरोसेमंद परिणाम देखे गए हैं। गर्भावस्था में मेटफॉर्मिन (Metformin) द्वारा बहुपुटिक अंडाशय रोगसमूह के उपचार से जीडीएम (GDM) के स्तरों में कमी पाई गई है।[46] अभी हाल में मेटफॉर्मिन (Metformin) बनाम इंसुलिन की नियंत्रित परीक्षा में देखा गया कि स्त्रियों ने इंसुलिन इंजेक्शनों के मुकाबले मेटफॉर्मिन (Metformin) की गोलियों को पसंद किया और मेटफॉर्मिन (Metformin) इंसुलिन जितना ही सुरक्षित और प्रभावशाली है।[47] इंसुलिन लेने वाली स्त्रियों में तीव्र नवजात अल्परक्तशर्करा बहुत कम हुई, लेकिन समयपूर्व प्रसव अधिक देखा गया। लगभग आधे रोगियों में अकेले मेटफॉर्मिन (Metformin) से पर्याप्त नियंत्रण नहीं हुआ और उन्हें इंसुलिन के पूरक उपचार की जरूरत पड़ी–अकेले इंसुलिन लेने वालों की अपेक्षा उन्हें कम इंसुलिन की जरूरत पड़ी और उनके वजन में वृद्धि भी कम हुई.[47] मेटफॉर्मिन (Metformin) उपचार से लंबे अर्से में जटिलताएं होने की संभावना है, हालांकि बहुपुटिक अंडाशय रोगसमूह से ग्रस्त और मेटफॉर्मिन (Metformin) से इलाज की गई स्त्रियों द्वारा जन्मे बच्चों के 18 महीनों के होने तक किसी भी तरह की विकास की असामान्यताएं नहीं देखी गई हैं।[48]
पूर्वानुमान
गर्भकालीन मधुमेह सामान्यतः शिशु के जन्म के साथ कम हो जाती है। विभिन्न अध्ययनों के आधार पर दूसरे गर्भ में जीडीएम (GDM) होने की संभावना जाति की पृष्ठभूमि के अनुसार 30 से 84% होती है। पिछले गर्भ के 1 वर्ष के भीतर दूसरा गर्भ होने पर पुनरावृत्ति की उच्च दर देखी गई है।[49]
गर्भकालीन मधुमेह मेलिटस से निदान की गई स्त्रियों को भविष्य में मधुमेह होने का अधिक जोखिम होता है। जोखिम उन स्त्रियों में सबसे अधिक होता है, जिन्हें इंसुलिन उपचार की जरूरत पड़ती है, जिनमें मधुमेह से संबंधित एंटीबॉडी (जैसे ग्लूटामेट डीकार्बाक्सिलेज के विरूद्ध एंटीबॉडी, आइलेट सेल एंटीबॉडी और/या इंसुलिनोमा एंटीजन-2) थीं, दो से अधिक पिछले गर्भ वाली स्त्रियां और वे स्त्रियां जो मोटी थीं (महत्व के क्रम में). गर्भकालीन मधुमेह के नियंत्रित करने के लिये जिन स्त्रियों को इंसुलिन की जरूरत पड़ती है उन्हें अगले 5 वर्षों में मधुमेह होने का जोखिम 50 प्रतिशत होता है।[31] अध्ययन के अंतर्गत आबादी, निदान के मापदंड और जांच की अवधि के अनुसार जोखिम काफी हद तक भिन्न हो सकते हैं।[50] जोखिम सबसे ज्यादा पहले 5 वर्षों में होता है और उसके बाद सपाट हो जाता है।[50] एक बड़े अध्ययन में बोस्टन, मैसाचुसेट्स की स्त्रियों को लिया गया-उनमें से आधी स्त्रियों में 6 वर्ष के बाद मधुमेह हो गई और 70 प्रतिशत को 28 वर्षों के बाद मधुमेह हो गई।[50] नवाजो स्त्रियों में किये गए एक अध्ययन के अनुसार जीडीएम (GDM) के बाद मधुमेह होने के जोखिम का अनुमान 11 वर्षों के बाद 50 से 70 प्रतिशत लगाया गया।[51] एक और अध्ययन में जीडीएम (GDM) के बाद मधुमेह का जोखिम 15 वर्षों के बाद 25 प्रतिशत से अधिक पाया गया।[52] टाइप 2 मधुमेह के कम जोखिम वाली आबादी में, दुबले लोगों में और आटो-एंटीबाडी वाले लोगों में, महिलाओँ में टाइप 1 मधुमेह से ग्रस्त होने की दर अधिक होती है।[53]
जीडीएम (GDM) से ग्रस्त स्त्रियों के बच्चों में बाल्यकाल और वयस्क वय का मोटापा होने और ग्लूकोज़ असह्यता व आगे चल कर टाइप 2 मधुमेह होने का जोखिम अधिक होता है।[54] यह जोखिम माता के बढ़े हुए ग्लूकोज़ स्तर से संबंधित होता है।[55] अभी यह स्पष्ट नहीं है कि जीन संवेदनशीलता और पर्यावरणीय घटक इस जोखिम में कितना योगदान करते हैं और क्या जीडीएम (GDM) का उपचार इस परिणाम पर प्रभाव डाल सकता है।[56]
जीडीएम (GDM) से ग्रस्त स्त्रियों में अन्य रोगों के जोखिम के बारे में बहुत कम आंकड़े उपलब्ध हैं–जेरूसलम पेरिनैटल अध्ययन में 37962 रोगियों में से 410 में जीडीएम (GDM) पाया गया और उनमें स्तन और अग्न्याशय के कैंसर की ओर अधिक झुकाव देखा गया, लेकिन इसकी पुष्टि के लिये अभी और शोध की जरूरत है।[57][58]
जटिलताएं
जीडीएम (GDM) माता और बच्चे के लिये जोखिम उत्पन्न करती है। यह जोखिम विशेषतः उच्च रक्त ग्लूकोज़ स्तर और उसके प्रभाव से संबंधित होता है। यह जोखिम ऊंचे रक्त ग्लूकोज़ स्तरों के साथ बढ़ता है।[59] इन स्तरों के बेहतर नियंत्रण के लिये उपचार द्वारा जीडीएम (GDM) के कुछ जोखिमों को कम किया जा सकता है।[40]
बच्चे के लिये जीडीएम (GDM) द्वारा प्रस्तुत दो मुख्य जोखिम हैं, विकास की असामान्यताएं और जन्म के बाद रसायनिक असंतुलन, जो नवजात शिशु व्यापक देखभाल इकाई में दाखिले की स्थिति ला सकते हैं। जीडीएम (GDM) से ग्रस्त माताओं के जन्म दिये हुए शिशुओं को गर्भ की उम्र से बड़े (विराटकायता)[59] या छोटे होने का जोखिम होता है। विराटकायता औजार से प्रसव (फॉरसेप्स, वेन्टूज और सिजेरियन सेक्शन) या योनि से प्रसव के समय की समस्याओं (जैसे शोल्डर डिस्टोसिया) के जोखिम को बढ़ा सकती है। विराटकायता जीडीएम (GDM) से ग्रस्त 20 प्रतिशत रोगियों की तुलना में 12 प्रतिशत सामान्य स्त्रियों को प्रभावित कर सकती है।[15] लेकिन इन जटिलताओं के प्रति प्रमाण इतने मजबूत नहीं हैं – उदा. हाइपरग्लाइसीमिया एण्ड एडवर्स प्रेगनैन्सी आउटकम (हैपो/HAPO) अध्ययन में शिशुओं के गर्भवय से बड़े होने का अधिक जोखिम पाया गया लेकिन गर्भवय से छोटे होने का नहीं.[59] जीडीएम (GDM) की समस्याओं पर शोध अनेक कारकों की (जैसे मोटापा) उपस्थिति के कारण कठिन है। किसी स्त्री को जीडीएम (GDM) से ग्रस्त होने का लेबल लगाने मात्र से उसके सिजेरियन सेक्शन करवाने का जोखिम बढ़ जाता है।[60][61]
नवजात शिशुओं को भी अल्प रक्त ग्लूकोज़ (अल्प रक्त शर्करा), पीलिया, उच्च लालरक्तकण मॉस (पॉलीसाइथीमिया) और रक्त में कैल्शियम (हाइपोकैल्सीमिया) व मैग्नीशियम की कमी (हाइपोमैग्नीसीमिया) होने का अधिक जोखिम होता है।[62] जीडीएम (GDM) परिपक्वता में भी बाधा उत्पन्न करती है जिससे अधूरे फुफ्फुस परिपक्वन और सरफैक्टैंट संश्लेषण के कारण रेस्पिरेटरी डिस्ट्रेस रोगसमूह से ग्रस्त कुपरिपक्व शिशुओं की उत्पत्ति होती है।[62]
गर्भाधानपूर्व के मधुमेह की तरह गर्भकालीन मधुमेह को जन्म विकारों के स्वतंत्र जोखिम घटक के रूप में स्पष्ट तौर से नहीं दर्शाया गया है। जन्म विकार सामान्यतः गर्भावस्था के पहले त्रैमास (13वें सप्ताह के पहले) में उत्पन्न होते हैं, जबकि जीडीएम (GDM) धीरे से विकसित होता है और पहले त्रैमास में सबसे कम तीव्र होता है। अध्ययनों में दिखाया गया है कि जीडीएम (GDM) से ग्रस्त स्त्रियों की संतति को जन्मजात विकार होने का अधिक जोखिम होता है।[63][64][65] एक बड़े केस-नियंत्रित अध्ययन में जाया गया है कि गर्भकालीन मधुमेह का संबंध जन्म विकारों के सीमित समूह से था और यह संबंध अधिक शारीरिक पिंड सूचकांक (≥25 kg/m²) वाली स्त्रियों तक ही सीमित था।[66] यह बताना कठिन है कि ऐसा आंशिक रूप से पहले से मौजूद टाइप 2 मधुमेह से ग्रस्त स्त्रियों, जिनका निदान गर्भाधान से पहले नहीं हुआ था, का समावेश करने से नहीं हुआ।
अध्ययनों के कारण, अभी यह अस्पष्ट है कि क्या जीडीएम (GDM) से ग्रस्त स्त्रियों में प्राक्गर्भाक्षेपक होने का अधिक जोखिम होता है।[67] हैपो अध्ययन में प्राक्गर्भाक्षेपक का जोखिम 13% से 37% तक अधिक था, हालांकि सभी संभावित कारकों में सुधार नहीं किया गया था।[59]
जानपदिकरोग विज्ञान
गर्भकालीन मधुमेह अध्ययनाधीन आबादी के अनुसार 3-10% गर्भाधानों को प्रभावित करती है।[2]
सन्दर्भ
- ↑ "Diabetes Blue Circle Symbol". International Diabetes Federation. 17 मार्च 2006. मूल से 5 अगस्त 2007 को पुरालेखित. अभिगमन तिथि 14 जून 2020.
- ↑ अ आ थॉमस आर मूर के प्रबंध निदेशक एट अल. मधुमेह मेलिटास और गर्भावस्था। med/2349 at eMedicine. संस्करण: 27 जनवरी 2005 का अद्यतन करें.
- ↑ मेट्जगर बीइ, कॉउस्टन डिआर (एड्स.). गर्भकालीन मधुमेह मेलिटस पर चौथे अंतर्राष्ट्रीय वर्क-शॉप-कॉन्फेरेन्स की कार्यवाही. डायबिटीज केयर 1998; 21 (सप्पल. 2) : B1-B167.
- ↑ अ आ इ ई उ अमेरिकन डायबिटीज एसोसिएशन. गर्भकालीन मधुमेह मेलिटस. डायबिटीज केयर 2004; 27 : S88-90. पीएमआईडि (PMID) 14693936
- ↑ व्हाइट पी. गर्भावस्था उलझी मधुमेह. एम् जे मेड 1949; 7: 609. पीएमआईडि 15396063
- ↑ गब्बे एस.जी., निएब्य्ल जे.आर., सिम्पसन जे.एल. ओब्स्टेट्रिक्स: सामान्य प्रसूति और समस्या गर्भधारण. चौथा संस्करण. चर्चिल लिविंगस्टोन, न्यूयॉर्क, 2002. ISBN 0-443-06572-1
- ↑ अ आ इ ई उ ऊ ए ऐ रॉस जी गर्भकालीन मधुमेह. ऑस्ट फाम फिज़िशियन 2006; 35(6): 392-6 . पीएमआईडि 16751853
- ↑ चू एसवाई, चलाघन डब्लूएम्, किम एसवाई, स्च्मिद सीएच, लॉ जे, इंग्लैंड एलजे, डायटज़ पीएम्. मातृ मोटापा और गर्भकालीन मधुमेह के जोखिम. डायबिटीज केयर 2007; 30(8) : 2070-6. पीएमआईडि 17416786
- ↑ इंग्लैंड एलजे, लेविने आरजे, कियन सी, एट अल. ग्लूकोज सहिष्णुता और नलिपरौस महिलाएं गर्भावस्था के दौरान धूम्रपान में गर्भकालीन मधुमेह के जोखिम. एम् जे एपीडेमोइयल 2004; 160(12): 1205-13. पीएमआईडि 15583373
- ↑ टौलिस केए, गौलिस डिजी, कोलीबियानाकिस इ, वेनेटिस सीए, टर्लात्जिस बीसी, पापाडिमस आई. सिंड्रोम में गर्भकालीन मधुमेह के जोखिम अंडाशय महिलाओं के साथ पॉलीसिस्टिक[मृत कड़ियाँ]. फर्टिलिटी एण्ड स्टरीलिटी 2008;doi:10.1016/j.fertnstert.2008.06.045 पीएमआईडि: 18710713
- ↑ मा आरएम्, लाओ टीटी, मा सीएल, एट अल . पैर की लंबाई और चीनी गर्भवती महिलाओं में गर्भकालीन मधुमेह मेलिटस के बीच का रिश्ता. डायबिटीज केयर 2007, 30(11) : 2960-1. पीएमआईडि 17666468
- ↑ अ आ इ ACOG. Precis V. An Update on Obstetrics and Gynecology. ACOG (1994). पृ॰ 170. आई॰ऍस॰बी॰ऍन॰ 0915473224.
- ↑ अ आ इ कार डिबी, गब्बे एस. गर्भकालीन मधुमेह: जांच, प्रबंधन और निहितार्थ Archived 2017-07-13 at the वेबैक मशीन. क्लीन मधुमेह 1998; 16(1): 4.
- ↑ बुकानन टीए, जियांग एएच. गर्भकालीन मधुमेह मेलिटस. जे क्लीन इन्वेस्ट 2005; 115(3) : 485-491. पीएमआईडि 15765129
- ↑ अ आ इ ई उ केली एल, इवांस एल, गर्भकालीन मधुमेह के आसपास विवाद मैसेंजर डी. परिवार के डॉक्टरों के लिए व्यावहारिक जानकारी. कैन फैम फिजिशियन 2005; 51 : 688-95. पीएमसी: 15934273पीएमआईडि 15934273
- ↑ "Definition and Diagnosis of Diabetes Mellitus and Intermediate Hyperglycemia" (pdf). World Health Organization. www.who.int. 2006. अभिगमन तिथि 2011-02-20.
- ↑ सिएवेंपिपेर जीएल, जेनकींस डीजे, जोसे आरजी, ग्लूकोज सहिष्णुता परीक्षण मौखिक वुक्सन वी. कमजोर पड़ने की 75 ग्राम समग्र रचनाओं में सुधार टोलेराबिलिटी शरीर के साथ विभिन्न विषयों में नहीं बल्कि रेप्रोडकबिलिटी. डायबटीज़ रेस क्लीन प्रैक्ट 2001; 51(2) : 87-95. पीएमआईडि 11165688
- ↑ रीस इए, होलफोर्ड टी, टक एस, बर्गर एम्, ओ'कॉनोर टी, हौबिंस जेसी. गर्भकालीन मधुमेह के लिए जांच: एक घंटे कार्बोहाइड्रेट ग्लूकोज सहनशीलता का एक लगभग बेस्वाद बहुलक द्वारा प्रदर्शन परीक्षण. एम् जे ऑब्सटेट जेनकॉल 1987; 156(1) : 132-4. पीएमआईडि 3799747
- ↑ अ आ बर्गर एच, क्रेन जे, फ़रीन डी, एट अल. गर्भकालीन मधुमेह के लिए जांच. जे ऑब्सटेट जेनासेल कैन 2002; 24 : 894–912. पीएमआईडि 12417905
- ↑ गब्बे एसजी, ग्रेगरी आरपी, पॉवर एमएल, विलियम्स एसबी, औब्स्टेसियन-गय्नाकौलॉजिस्ट द्वारा स्चुल्किन जे मैनेजमेंट ऑफ़ डायबटीज़ मेलिटस. ऑब्सटेट गय्नेकॉल 2004; 103(6) : 1229-34. पीएमआईडि 15172857
- ↑ मिरेस जीजे, विलियम्स ऍफ़एल, मधुमेह गर्भकालीन ब्रिटेन में जांच प्रथाओंके लिए हार्पर वी. प्रसूति इकाइयों. डायबेट मेड 1999; 16(2) : 138-41. पीएमआईडि 10229307
- ↑ कनाडियाई मधुमेह संघ नैदानिक अभ्यास दिशानिर्देश विशेषज्ञ समिति. कनाडियाई मधुमेह संघ 2003 के निवारण और कनाडा में मधुमेह के प्रबंधन के लिए क्लीनिकल अभ्यास दिशानिर्देश. कैन जे डायबटीज़ 2003; 27 (सप्पल 2) : 1–140.
- ↑ गब्बे एसजी, ग्रेव्स सीआर. मधुमेह गर्भावस्था उलझी मेलिटस के प्रबंधन. ऑब्सटेट गय्नेकौल 2003; 102(4) : 857-68. पीएमआईडि 14551019
- ↑ Hillier TA, Vesco KK, Pedula KL, Beil TL, Whitlock EP, Pettitt DJ (2008). "Screening for gestational diabetes mellitus: a systematic review for the U.S. Preventive Services Task Force". Ann. Intern. Med. 148 (10): 766–75. PMID 18490689. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ अग्रवाल एमएम, धात जीएस. गर्भकालीन मधुमेह के लिए एक स्क्रीनिंग परीक्षा के रूप में प्लाज्मा ग्लूकोज उपवास. आर्क गय्नेकौल ऑब्सटेट 2007; 275(2) : 81-7. पीएमआईडि 16967273
- ↑ सैक्स डीए, चेन डब्ल्यू, वोल्डे-टीसडिक जी, बुकानन टीए. गर्भकालीन मधुमेह के लिए एक स्क्रीन के रूप में पहली जन्म के पूर्व की यात्रा पर प्लाज्मा ग्लूकोज परीक्षण उपवास. ऑब्सटेट गय्नेकौल 2003; 101(6) : 1197-203. पीएमआईडि 12798525
- ↑ अग्रवाल एमएम, धात जीएस, पुनॉस जे, जायद आर. गर्भकालीन मधुमेह: उच्च जोखिम आबादी एक उपवास स्क्रीनिंग परीक्षणों में जन्म के पूर्व और भोजन के बाद ग्लूकोज के रूप में पहले. जे रेपोर्ड मेड 2007; 52(4) : 299-305. पीएमआईडि 17506370
- ↑ Boyd E. Metzger, M.D., Susan A. Biastre, R.D., L.D.N., C.D.E., Beverly Gardner, R.D., L.D.N., C.D.E. (2006). "What I need to know about Gestational Diabetes". National Diabetes Information Clearinghouse. National Diabetes Information Clearinghouse. मूल से 26 नवंबर 2006 को पुरालेखित. अभिगमन तिथि 2006-11-27.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ कारपेंटर एम्डब्ल्यू, कौस्टन डॉ॰ गर्भकालीन मधुमेह के लिए स्क्रीनिंग परीक्षण के लिए मानदंड. एम् जे ऑब्सटेट गाय्नेकॉल 1982; 144(7) : 768-73. पीएमआईडि 83071919
- ↑ मेलो जी, ऐलेना पी, ओग्निबेने ए, सिओनी आर, तोंडी एफ, पेज्ज़ती पी, प्रतेसी एम, स्कारसेल्ली जी, मेस्सारी जी. निदान के ग्लूकोज के बीच सामंजस्य का अभाव 75 ग्राम और 100 ग्राम के परीक्षण के लिए भार गर्भकालीन मधुमेह. क्लीन केम 2006; 52(9) : 1679-84. पीएमआईडि 16873295
- ↑ अ आ "Gestational Diabetes". Diabetes Mellitus & Pregnancy - Gestational Diabetes. Armenian Medical Network. 2006. मूल से 5 जनवरी 2007 को पुरालेखित. अभिगमन तिथि 2006-11-27. पाठ "Carla Janzen, MD, Jeffrey S. Greenspoon, MD" की उपेक्षा की गयी (मदद)
- ↑ रोड एमए, शापिरो एच, जोन्स ओडब्ल्यू 3र्ड. जन्म के पूर्व का संकेत बनाम दिनचर्या मूत्र रासायनिक अभिकर्मक पट्टी परीक्षण. जे रेपोर्ड मेड 2007; 52(3) : 214-9. पीएमआईडि 17465289
- ↑ अल्टो डब्ल्यूए. ग्ल्य्कोसुरिया की कोई ज़रूरत नहीं/गर्भवती महिलाओं में प्रोटीन्यूरिया स्क्रीन. जे फैम प्रैक्ट 2005; 54(11) : 978-83. पीएमआईडि 16266604
- ↑ रिटरअथ सी, सिएगमंड टी, रेड एनटी, स्टीन यू, बूहलिंग केजे. सटीकता और ग्लूकोज डिप के साथ मूत्र परीक्षण पर अस्कोर्बिक एसिड के प्रभाव जन्म के पूर्व देखभाल में चिपक जाता है। जे परिनेट मेड 2006; 34(4): 285-8. पीएमआईडि 16856816
- ↑ क्रौथर सीए, हिलर जेइ, मॉस जेआर एट ऑल., ऑस्ट्रेलियन कार्बोहायड्रेट इनटॉलेरेंस स्टडी इन प्रेग्नेंट वुमन (ACHOIS) ट्रायल ग्रुप. गर्भावस्था के परिणामों पर गर्भकालीन मधुमेह के उपचार के प्रभाव. एन एंगल जे मेड 2005; 352(24) : 2477-86. पीएमआईडि 15951574
- ↑ सर्मर एम, नेलौर सीडी, गेयर डीजे एट अल. 3637 महिलाओं में गर्भकालीन मधुमेह के बिना प्रसूति भ्रूण परिणामों पर कार्बोहाइड्रेट असहिष्णुता को बढ़ाने के प्रभाव. टोरंटो तीन अस्पताल गर्भकालीन मधुमेह परियोजना. एम् जे ऑब्सटेट ग्य्नेकौल 1995; 173(1): 146-56. पीएमआईडि 7631672
- ↑ टाफ्नेल डीजे, वेस्ट जे, वॉकइनशॉ एसए. गर्भकालीन मधुमेह और गर्भावस्था में बिगड़ा ग्लूकोज सहनशीलता के लिए उपचार. कॉच्राने डेटाबेस ऑफ़ सिस्टेमैटिक रिवियुस 2003, अंक 3. कला. नं: CD003395. पीएमआईडि 12917965
- ↑ कपूर एन, शंकरन एस, हयर एस, शेहटा एच. मधुमेह गर्भावस्था में: वर्तमान साक्ष्य के एक समीक्षा करें. कुर ओपिन ऑब्सटेट ग्य्नेकौल 2007; 19(6) : 586-590. पीएमआईडि 18007138
- ↑ मोटोला एमएफ. रोकथाम और गर्भकालीन मधुमेह के उपचार में व्यायाम की भूमिका. कुर स्पोर्ट्स मेड रेप 2007; 6(6) : 381-6. पीएमआईडि 18001611
- ↑ अ आ लैंगर ओ, रोड्रिगुएज़ डीए, क्सेनाकिस इएम, मैकफ़ारलैंड एमबी, बरक्स एमडी, अरेंडोंडॉ एफ. तेज बनाम गर्भकालीन मधुमेह के पारम्परिक प्रबंधन. एम जे ऑब्सटेट गाय्नेकौल 1994; 170(4) : 1036-46. पीएमआईडि 8166187
- ↑ टेलर जेएस, कैक्मर जेई, नॉथनेगल एम, लॉरेंस आरए. टाइप 2 मधुमेह और गर्भकालीन मधुमेह के साथ स्तनपान साहित्य का एक व्यवस्थित की समीक्षा करें. जे एम् कॉल नेच 2005; 24(5) : 320-6. पीएमआईडि 16192255
- ↑ नाचम जेड, बेन-श्लोमो I, वेइनर ई, शालेव ई. दो बार परीक्षण बनाम गर्भावस्था में मधुमेह में चार बार रोज़ इंसुलिन: रैंडमाइस्ड कंट्रोल्ड ट्रायल. बीएमजे (BMJ) 1999; 319(7219) : 1223-7.
- ↑ वॉकिंशॉ एसए. गर्भावस्था में मधुमेह के लिए बहुत तंग बनाम तंग नियंत्रण (वापस ले). कॉच्राने डेटाबेस ऑफ़ सिस्टेमैटिक रिवियुस 2007, (2) : D000226. पीएमआईडि 17636623
- ↑ क्रेमर सीजे, डफ पी. गर्भकालीन मधुमेह के इलाज के लिए ग्लाइब्युराइड (Glyburide). एम् जे ऑब्सटेट गय्नेकौल 2004; 190(5): 1438-9. पीएमआईडि 15167862
- ↑ अ आ लैंगर ओ, कॉनवे डीएल, बरक्स एमडी, क्सेनाकिस इएम, गौन्जलोस ओ. ग्लाइब्युराइड (Glyburide) और गर्भकालीन महिलाओं में मधुमेह गर्भकालीन के साथ इंसुलिन की तुलना. एन इंग्ल जे मेड . 2000;343(16) :1134-8. पीएमआईडि 11036118
- ↑ सीमन्स डि, वॉल्टर्स बीएन, रोवाण जेए, मैकइंटायर एचडी. मेटफोर्मिन चिकित्सा और गर्भावस्था में मधुमेह. मेड जे ऑस्ट 2004; 180(9): 462-4. पीएमआईडि 15115425
- ↑ अ आ रोवन जेए, हेग डब्ल्यूएम्, गओ डब्ल्यू, बैटिन एमआर, मूर एमपी, मिग परीक्षण जांचकर्ता. मेटफोर्मिन बनाम गर्भकालीन मधुमेह के इलाज के लिए इंसुलिन. एन इंग्ल जे मेड . 2008;358(19) :2003-15. पीएमआईडि 18463376
- ↑ जिंदगी के पहले 18 महीने में 126 शिशुओं का जन्म से 109 मां जो गर्भावस्था के माध्यम से पॉलीसिस्टिक अंडाशय सिंड्रोम से विकास हुआ। ग्लुएक सीजे, गोल्डेनबर्ग एन, प्रानीकॉफ़ जे, लोफ्टस्प्रिंग एम्, सीवे एल, वैंग पी. हाइट, वेइट और मोटर-सोशियल डेवेलपमेंट. हम रेप्रोड . 2004,19(6) :1323-30. पीएमआईडि 15117896
- ↑ किम सी, बर्गर डिके, चमानी एस. मधुमेह गर्भकालीन एस पुनरावर्तन की: एक व्यवस्थित की समीक्षा करें. डायबिटीज केयर 2007; 30(5) : 1314-9. पीएमआईडि 17290037
- ↑ अ आ इ किम सी, न्यूटन केएम, नौप आरएच. गर्भकालीन मधुमेह और मधुमेह प्रकार की घटना: एक व्यवस्थित की समीक्षा. डायबिटीज केयर. 2002;25(10) :1862-8. पीएमआईडि 12351492
- ↑ ली इजे, हिसकॉक आरजे, वें पी, वॉकर एसपी, पर्मेज़ेल एम. गर्भकालीन मधुमेह मेलिटस: नैदानिक प्रेडिकटर्स और विकासशील टाइप 2 मधुमेह के जोखिम दीर्घकालिक: एक पूर्वव्यापी विश्लेषण अस्तित्व काउहोट अध्ययन का उपयोग. डायबिटीज केयर. 2007,30(4) :878-83. पीएमआईडि 17392549
- ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;antibodiesनाम के संदर्भ में जानकारी नहीं है। - ↑ बोनी सीएम, वर्मा ए, ट्रकर आर, वोहर बीआर. मेटाबौलिक सिंड्रोम इन चाइल्डहुड:जन्म के समय वजन, मातृ मोटापे के साथ मिलकर और गर्भकालीन मधुमेह. पेडियाट्रिक्स 2005; 115(3) : e290-6. पीएमआईडि 15741354
- ↑ हिलिय्र टीए, पेडुला केएल, श्मिट एमएम, मुलेन जेए, चार्ल्स एमए, पेटिट डीजे. बचपन का मोटापा और मेटाबौलिक इम्प्रिन्टिंग: मातृ हायपर के चल रहे प्रभाव. डायबिटीज केयर 2007; 30(9) : 2287-92. पीएमआईडि 17519427
- ↑ मत्ज्गर बीइ. गर्भकालीन मधुमेह मेलिटस और उनके वंश के साथ का निदान माताओं में दीर्घकालिक परिणाम. क्लीन ऑब्सटेट ग्य्नेकोल 2007, 50(4): 972-9. पीएमआईडि 17982340
- ↑ पेरिन एमसी, टेरी एमबी, क्लीनहॉस के, एट अल. गर्भकालीन मधुमेह और महिलाओं में स्तन कैंसर के यरूशलेम प्रसवकालीन अध्ययन में जोखिम. ब्रेस्ट कैंसर रेस थ्रेट 2007 [EPUB]. पीएमआईडि 17476589
- ↑ पेरिन एमसी, टेरी एमबी, क्लेंहौस के, एट अल. अग्नाशय के कैंसर के लिए एक जोखिम कारक के रूप में गर्भकालीन मधुमेह: एक भावी काउहोट अध्ययन. बीएमसी मेड 2007; 5 : 25. पीएमसी: 17705823
- ↑ अ आ इ ई हापो अध्ययन सहकारी अनुसंधान समूह. हाइपोग्लाइसीमिया ऐंड ऐडवर्स प्रैग्नैन्सी आउटकम. एन इंग्ल जे मेड. 2008;358(19):1991-2002. पीएमआईडि 18463375
- ↑ नेलोर सीडी, सर्मर एम, चेन ई, फ़रीन डि. गर्भकालीन मधुमेह मेलिटस के लिए चयनित स्क्रीनिंग. टोरंटो ट्रीहॉस्पिटल गर्भकालीन मधुमेह परियोजना जांचकर्ता. एन इंग्ल जे मेड 1997; 337(22) : 1591–1596. पीएमआईडि 9371855
- ↑ जोवानौविक-पीटरसन एल, बीवर डब्ल्यू, पीटरसन सेमी. सांता बारबरा काउंटी स्वास्थ्य सेवाएं: कार्यक्रम के लिए और ग्लूकोज गर्भावस्था की असहिष्णुता के उपचार के स्क्रीनिंग के साथ जन्म के समय वजन परिवर्तन सहवर्ती: एक संभावित लागत प्रभावी हस्तक्षेप? एम जे पेरीनटौल 1997;14(4) : 221-8. पीएमआईडि 9259932
- ↑ अ आ जोन्स सीडब्ल्यू. गर्भकालीन मधुमेह और नियोनेट पर इसके प्रभाव. नियोनटल नेट्व. 2001,20(6) :17-23. पीएमआईडि 12144115
- ↑ लेन वीएम, अर्मसन बीए, विल्सन आरडी, एट अल. पूर्व मौजूदा और गर्भकालीन मधुमेह के साथ जुड़ा टेराटोगेनिसिटी. जे ऑब्सटेट गय्नेकौल कैन 2007; 29(11) : 927-34. पीएमआईडि 17977497
- ↑ मार्टिनेज़-फ्रिअस एमएल, फ्रिअस जेपी, बर्मेजो ई, रोड्रिगुएज़ पिनिल्ला-ई, प्रिएटो एल, फ्रिअस जेएल. पूर्व गर्भकालीन मातृ शरीर द्रव्यमान सूचकांक गर्भकालीन मधुमेह के साथ माताओं के शिशुओं में जन्मजात विरूपताओं का एक बढ़ा जोखिम भविष्यवाणी की है। डायबेट मेड 2005; 22(6) : 775-81. पीएमआईडि 15910631
- ↑ सवोना-वेंतुरा सी, गैट एम. गर्भकालीन मधुमेह जोखिम एम्ब्र्योनल. अर्ली हम डेव ; 79(1) : 59-63. पीएमआईडि 15449398
- ↑ Correa A, Gilboa SM, Besser LM; एवं अन्य (2008). "Diabetes mellitus and birth defects". American journal of obstetrics and gynecology. 199 (3): 237.e1–9. PMID 18674752. डीओआइ:10.1016/j.ajog.2008.06.028. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ लेगुईजामों जीऍफ़, जेफ़ एनपी, फर्नांडीज ए. गर्भावस्था द्वारा जटिल उच्च रक्तचाप और मधुमेह. कर डायब रेप 2006; 6(4) : 297-304. पीएमआईडि 16879782
बाहरी कड़ियाँ
- ईडफ (IDF) मधुमेह एटलस
- अंतर्राष्ट्रीय मधुमेह फेडरेशन
- बाल स्वास्थ्य और मानव विकास की नैशनल इंस्टीट्यूट - क्या मैं गर्भकालीन मधुमेह के जोखिम पर हूं?
- बाल स्वास्थ्य और मानव विकास की नैशनल इंस्टीट्यूट - गर्भकालीन मधुमेह का प्रबंधन: एक रोगी के स्वस्थ गर्भावस्था के लिए गाइड
- गर्भकालीन मधुमेह संसाधन गाइड - अमेरिकन डायबिटीज़ एसोसिएशन
- विश्व मधुमेह दिवस
- Diabetes.co.uk: गर्भकालीन मधुमेह